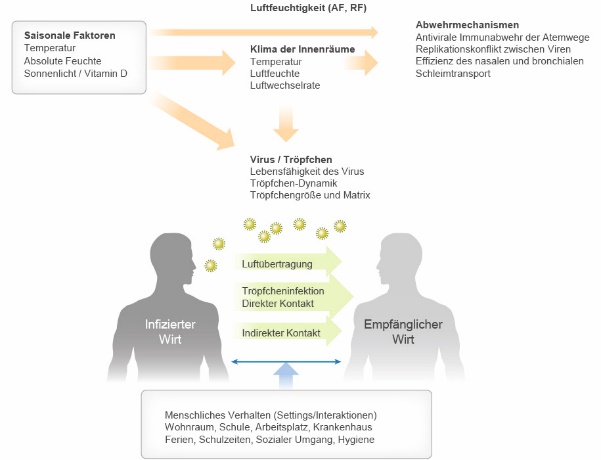
Vor dem Hintergrund der Diskussion um den Beginn einer zweiten Covid-19-Welle zeigen aktuelle Untersuchungen, dass zum Beginn der Heizperiode unvermeidlich wieder mit einem Anstieg von Atemwegsinfektionen zu rechnen ist. Als Ursache dafür werden saisonale Veränderung von Lufttemperatur und relativer Luftfeuchtigkeit im Innenraum gesehen.
Spätestens mit Beginn des Herbstes verbringen wir wieder rund 90 Prozent unserer Zeit in geschlossenen Räumen. Dass Erkältungs- und Grippewellen vor allem im Herbst und Winter ihren Verlauf haben, hängt maßgeblich von saisonalen Faktoren ab, die den Innenraum beeinflussen und so Infektionen fördern oder verhindern können. Zu diesem Ergebnis kommt eine Metastudie „Saisonalität von respiratorischen Virusinfektionen“ der Yale University School of Medicine: Sonnenlicht, Temperatur und Luftfeuchte wirken sich auf die Übertragung von viralen Atemwegsinfektionen aus. Zu den Auslösern dieser Infektionen gehören Grippeviren, Erkältungsviren sowie auch Coronaviren, inklusive SARS-CoV-1 und 2.

Sonnenlicht und Temperatur beeinflussen die Infektionsrate
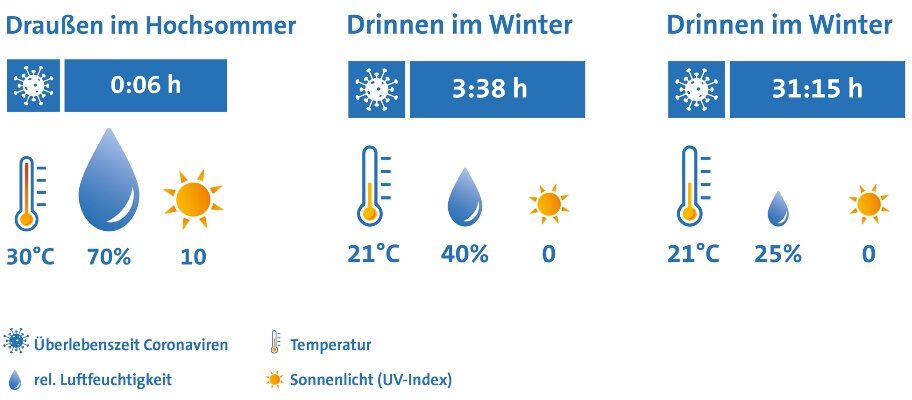
Wenn im Herbst die Temperaturen fallen und die Tage kürzer werden, haben es respiratorische Viren leichter. Zum einen führt die kürzere Tageslichtdauer mit weniger Sonnenlicht zu einem reduzierten UV-Strahlenanteil, der essentiell für unseren Vitamin-D-Spiegel ist. Durch absorbierendes Fensterglas in unseren Gebäuden und weniger Aufenthalt im Freien schwächt der fehlende UV-Strahlenanteil unsere antiviralen Abwehrmechanismen und die Anfälligkeit gegenüber Viren steigt. Zusätzlich ist das UV-Lichtspektrum bedeutsam für die Inaktivierung von respiratorischen Viren. Zum anderen wirken sich die tieferen Außentemperaturen unmittelbar auf die relative Luftfeuchte im Innenraum aus: Kalte Luft kann weniger Feuchtigkeit aufnehmen als warme Luft. Eine niedrige absolute Luftfeuchte der kalten Außenluft führt durch das Aufheizen der Raumluft zu extrem tiefer relativer Luftfeuchte im Innenraum. Schon bei einer Außentemperatur von 13 Grad Celsius, sinkt die relative Luftfeuchte einer auf 23 Grad Celsius erwärmten Luft im Innenraum unter die empfohlene Untergrenze von 40 Prozent relativer Feuchte. Diese trockene Raumluft bietet dann optimale Bedingungen für die Luftübertragung von respiratorischen Viren, verlängert deren Überlebensfähigkeit und reduziert die Immunabwehr der Schleimhäute.
Weniger Immunabwehr
Die Schleimhaut unserer Atemwege ist eine der wirksamsten Abwehrbarrieren gegen Viren. Studien zeigen, dass die Austrocknung der Nasen- und Bronchialschleimhaut zu einer verminderten Selbstreinigung der Atemwege führt. Die Austrocknung des Schleimbelages, der die Atemwege bedeckt, führt zur Blockierung des Abtransportes von gefilterten Viren und verhindert deren Aushusten und Verschlucken. Eingeatmete Viren verbleiben dadurch in den Atemwegen und begünstigen eine Infektion. Bei einer relativen Luftfeuchte von unter 20 Prozent kommt der Selbstreinigungsprozess der Schleimhäute komplett zum Erliegen. Zusätzlich kann das Einatmen trockener Raumluft die unter der Schleimhaut liegende Epithel-Schicht beschädigen und eine rasche Reparatur beeinträchtigen. Diese hat als zusätzliche physische Verteidigungslinie die Aufgabe, das Eindringen von Viren in die Wirtszellen zu verhindern.
Viren schweben und leben länger
Ein wesentlicher Übertragungsweg von viralen Atemwegsinfekten ist neben der direkten Tröpfcheninfektion beim Husten oder Niesen die Luftübertragung. Während bei der Tröpfcheninfektion die virenbeladenen Tröpfchen nicht viel weiter als 1,5 bis 2 Meter durch die Luft fliegen und dann nach wenigen Sekunden zu Boden sinken, kann das Risiko einer Luftübertragung deutlich länger andauern. Kleinere Tröpfchen, die zum Beispiel auch beim Sprechen und Atmen entstehen, werden als Aerosole bezeichnet. Aufgrund ihrer Größe im Mikrometer-Bereich sind sie besonders leicht und daher fähig über mehrere Stunden und Tage in der Luft zu schweben. Das Schwebeverhalten der Keimtröpfchen hängt von der relativen Luftfeuchte ab: In trockener Raumluft schrumpfen die Aerosole durch Wasserabgabe zu noch kleineren und leichteren Partikeln. Diese bleiben nicht nur länger in der Luft, sondern können auch von Oberflächen, wie zum Beispiel Schreibtischen oder Schränken, erneut aufgewirbelt werden. Ein weiterer Effekt führt zusätzlich zu einer höheren Infektiosität von Viren: Unter 40 Prozent relativer Luftfeuchte verlieren die Aerosole so viel Wasser, dass sich darin gelöste Salze sprunghaft auskristallisieren. Die Krankheitserreger werden dadurch konserviert und bleiben länger aktiv und ansteckend.
Prävention durch kontrolliertes Raumklima
Die Auswirkungen von Temperatur und Luftfeuchtigkeit auf die Saisonalität respiratorischer Virusinfektionen zeigen, dass zusätzlich zu Impfungen und antiviralen Medikamenten einer nicht-pharmazeutischen Prävention in Gebäuden generell eine größere Aufmerksamkeit geschenkt werden sollte. Speziell die seit der Corona-Pandemie etablierten Schutzmaßnahmen wie Mindestabstand, Mund-Nasen-Schutz und Handhygiene ließen sich durch ein kontrolliertes Innenraumklima wirkungsvoll unterstützen. Vor dem Hintergrund der Luftübertragung und der möglichen langen Verweildauer von Viren ist der Einfluss des Raumklimas auf Atemwegsinfektionen ganzheitlich zu betrachten: Eine konstant optimale Raumtemperatur, ein ausreichender Luftwechsel und eine Mindest-Luftfeuchte von 40 Prozent können ganzjährig vor saisonalen Atemwegsinfektion schützen.

Hinweis: Ein Whitepaper mit weiteren Informationen über den Zusammenhang zwischen Luftfeuchte und der Verbreitung von Viren kann kostenfrei bei der Condair Systems angefordert werden.
